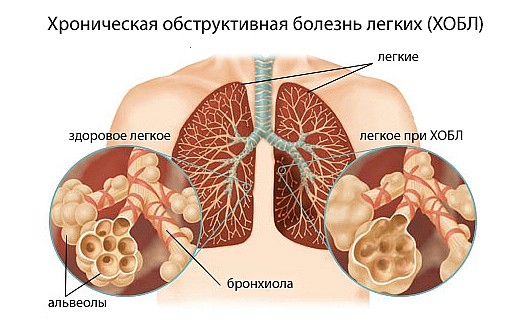
Хроническая Обструктивная Болезнь Легких (XОБЛ) – это хроническое воспалительное заболевание, преимущественно поражающее дистальные отделы дыхательных путей (бронхов, бронхиол) легких, которое возникает под воздействием разнообразных факторов экологической агрессии, преимущественно из которых является курение табака (табакокурение).
Если дыхательные пути находятся в течении долгого времени в состоянии воспаления, они претерпевают значительные патологические изменения. Возникает кашель, становится все более трудно дышать, появляется одышка (здесь будет ссылка на статью Одышка). Когда повреждение бронхов и бронхиол становится более выраженным, возникает значительная проблема газообмена в организме человека: постепенно все труднее получать кислород и избавляться от лишнего углекислого газа в организме. Все эти возникшие изменения приводят к одышке, а также возникают другие серьезные болезни. Термин ХОБЛ врачи все чаще стали использовать наряду с такими небезызвестными болезнями как хронический бронхит или эмфизема, так как хронический бронхит или эмфизема – на сегодняшний день самые распространенные клинические формы ХОБЛ. И мало того, стоит отметить, что лечение хронической обструктивной болезни легких, хронического бронхита и эмфиземы практически идентичны.
Эпидемиология
- Распространение симптома хроническая обструктивная болезнь легких зависит от следующих значительных факторов: курение, возраст, профессия, состояние окружающей среды, страны и/или региона, а в меньшей степени от пола или расовой принадлежности.
- Хроническая Обструктивная Болезнь Легких на сегодняшний момент времени находится на 4-ом месте среди ведущих причин смертности в мире, на 3-м в странах со средним уровнем дохода, на 4-ом месте в Соединенных Штатах. По мнению экспертов ВОЗ (Всемирная организация здравоохранения) в 2020 году ХОБЛ заняла 3-е место среди всех причин смертности человека, не обходя лишь инсульт и инфаркт миокарда. Среди мужчин, смертность за последние 20 лет увеличилась с 73,0% до 82,6% на 100 тысяч населения, а среди женщин с 20,1% до 56,7% на 100 тысяч населения. По предположениям на сегодняшний день, рост распространения курения в мире продолжится, и в результате этого к 2030 году смертность от ХОБЛ возрастет вдвое.
Классификация
ХОБЛ классифицируется 4-мя стадиями по степени тяжести заболевания.
• Стадия 1 — легкое течение ХОБЛ. Стадия, при которой больной может даже не замечать, что легочная функция у него нарушена.
• Стадия 2 —средне тяжёлое течение ХОБЛ. У пациента начинается одышка и обострение заболевания, при котором он вынужден обратиться за медицинской помощью.
• Стадия 3 — тяжелое течение ХОБЛ. Наблюдается дальнейшее увеличение ограничения кислородного потока, нарастание одышки, частые обострения.
• Стадия 4 — очень тяжелое течение ХОБЛ. На этой стадии заметно ухудшается качество жизни пациента, а наступающие обострения могут угрожать самой жизни пациента. Заболевание приобретает инвалидизирующее течение.
Причины ХОБЛ
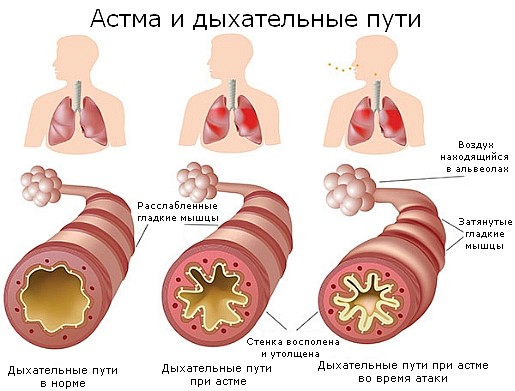
Давайте теперь посмотрим, как и почему развивается ХОБЛ, для этого надо понять, как работают легкие. Воздух, вдыхаемый человеком, проходит из носоглотки сквозь дыхательные пути (бронхи) к мельчайшим воздушным мешочкам легкого, которые имеют название - альвеолы. В них вдыхаемый кислород, проходит через их стенку в кровоток, а углекислый газ выходит в противоположном направлении, из кровотока, назад в альвеолы, и ликвидируется при выдохе (Рисунок 1).
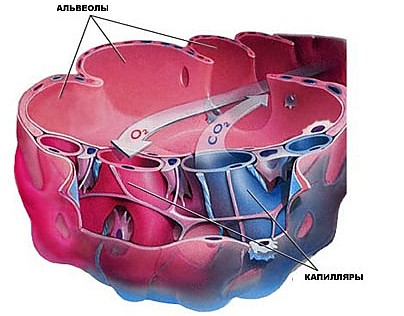
Рисунок 1
Во время курения, когда человек вдыхает табачный дым, или является пассивным курильщиком, разнообразные раздражающие газообразные вещества и мелкие частицы, повреждают слизистую оболочку дыхательных путей, возникает хроническое воспаление и повреждается легочная ткань (Рисунок 2). Если легкое повреждено, то возникает крайне серьезная ситуация при которой обычный вдох – это уже проблема, обмен углекислого газа и кислорода в альвеолах при этом становится более затруднительным.
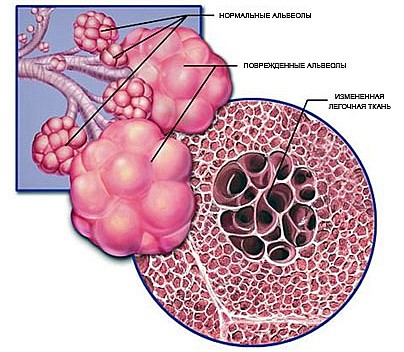
Рисунок 2
Симптомы
Вначале клинические проявления ХОБЛ обычно не наблюдаются, а если и наблюдаются, то весьма умеренные. Если болезнь прогрессирует, симптомы начинают нарастать и состояние больного заметно ухудшается. ХОБЛ можно узнать по следующим весьма распространенным симптомам:
1) кашель с откашливанием мокроты и без нее;
2) одышка, появляющаяся при физической нагрузке и даже в спокойном состоянии;
3) периодические головные боли;
4) возникающая усталость организма.
Факторы риска (возникновение) ХОБЛ
• Активное и пассивное курение. Заболевание ХОБЛ способно развиться примерно у 15% курящих мужчин и женщин и у около 7% у людей бросивших курить.
• Продолжительное воздействие профессиональными раздражителями (пыль, химические вещества, пары от кислоты и щелочи).
• Когда происходит атмосферное или домашнее загрязнение окружающего воздуха.
• Заболевания дыхательных путей вследствие инфекции.
• Генетическое предрасположение организма.
• Если у одного и того же больного имеет место ситуация, когда соединяется несколько факторов риска, ХОБЛ может значительно вырасти в своих проявлениях.
Диагноз ХОБЛ предполагают, если у Вас имеется:
1. Хронический кашель с отхаркиванием мокроты и (или) одышка и имеются ряд факторов риска возникновения ХОБЛ.
2. Проявление хронического кашля задолго до наступления одышки.
3. Перечисленные признаки нельзя в полной мере диагностировать по раздельности, но наличие некоторых из них повышает фактор диагностирования ХОБЛ.
Для изучения пациента с ХОБЛ применяются следующие методики:
1. Спирометрия - это быстрая и информативная оценка уменьшения просвета бронхиального дерева, она также позволяет оценить степень обратимости данного процесса.
2. Бодиплетизмография – это диагностика эмфиземы легких и наглядная оценка нарушения диффузионной способности легких.
3. Пикфлоуметрия – пожалуй, один из самых простых и быстро выполнимых тестов оценки, но имеет низкую чувствительность. Способен эффективно использоваться для выявления групп риска по ХОБЛ.
Исходя из всего вышеперечисленного, диагностировать ХОБЛ можно при суммировании следующих факторов:
• имеющиеся факторы риска;
• одышка и кашель у пациента;
• нарушение бронхиальной проходимости по результатам функции внешнего дыхания;
• исключение других болезней приводящих к подобной симптоматике.
Потенциальный портрет больного с ХОБЛ
• курильщик (активный или пассивный)
• среднего или пожилого возраста
• мучается с одышкой
• наблюдается кашель с мокротой, особенно с утра
• жалуется на часто возникающие обострения бронхита
Основные методы лечения ХОБЛ
Лекарственная терапия. На сегодняшний день имеется огромное количество препаратов для лечения ХОБЛ, препарат, который необходим именно Вам, в вашей ситуации способен подобрать только опытный врач терапевт или пульмонолог. Не стоит забывать, что важнейший способ лечения заболевания ХОБЛ – это ингаляция, путем вдыхания лекарственных препаратов, которые способны расширить бронхи, уменьшить воспалительные процессы в них, устранить одышку. В большинстве случаев ингаляторы необходимо использовать практически постоянно или неопределенно долго.
Хирургическое лечение. Качество жизни и функциональные показатели у большинства пациентов с ХОБЛ при трансплантации легкого заметно улучшаются, даже с очень тяжелым течением болезни. Но на данный момент времени эффективность и стоимость этого метода, по сравнению с активно применяемой терапией, до сих пор продолжает изучаться врачами и поэтому данный метод не особо часто рекомендуют пациентам.
Реабилитация. Для больных с ХОБЛ также необходимы тренирующие программы, которые ведут упор на физическую активность на всех стадиях течения процесса. Они высокоэффективны и уменьшают одышку и усталость пациента.
Кислородотерапия. Пожалуй, самой главной причиной смертности больных от ХОБЛ является дыхательная недостаточность (здесь будет ссылка на статью Дыхательная недостаточность). Исправление гипоксемии с помощью подачи кислорода пациенту – можно с уверенностью назвать наиболее обоснованным методом терапии дыхательной недостаточности. Применение кислорода у пациентов с хронической гипоксемией (пониженное содержание кислорода в крови) должно быть очень длительным, а в большинстве случаев постоянным и проводиться, как правило, в домашних условиях, таким образом, эта форма терапии получила называние - длительная кислородотерапия (ДКТ).
И самое главное, что ДКТ на сегодняшний момент является единственным методом терапии, которая способна снизить смертность пациентов с ХОБЛ (уровень доказательности А).
Положительная эффективность длительной кислородотерапии у пациентов с ХОБЛ (при проведении терапии более 15 ч/сутки):
✔ Увеличение выживаемости пациента. Итоговый эффект от проведения ДКТ - это продление жизни больному от 5 до 10 лет (уровень доказательности А). ДКТ на сегодняшний момент времени является единственным методом терапии, способным снизить летальность пациентов с ХОБЛ, повысить переносимость физических нагрузок;
✔ Снижение частоты госпитализаций, улучшение нервно-психологического статуса;
✔ Устранение прогрессирования и снижение легочной гипертензии, улучшение транспортировки кислорода;
✔ Понижение уровня (но редко полное исправление) полицитемии;
✔ Снижение риска сердечной аритмии во время сна.
Для проведения длительной кислородотерапии, в данный момент времени, врачи и специалисты предлагают использовать своим пациентам аппарат, который получил название - кислородный концентратор.
Режимы назначения длительной кислородной терапии.
Пациентам с ХОБЛ на ранних стадиях, опытные врачи советуют выбирать кислородный концентратор для дома с потоком кислорода равным 3 л/мин, для наиболее тяжелых пациентов поток кислорода нужно увеличить до 5-8 л/мин. Согласно международным исследованиям NOTT и MRC, длительную кислородную терапию необходимо проводить не менее 15 ч/сутки (уровень доказательности А).
Рекомендуемый перерыв между сеансами кислородотерапии не может превышать 2-х часов подряд. Для того чтобы лечение было более эффективно необходимо полностью отказаться от курения и других вредных привычек! Положительный эффект ДКТ не был доказан у пациентов, продолжающих курить. Ночью, при физической нагрузке, а также при воздушных перелетах пациенту необходимо увеличить поток кислорода в среднем на 1 литр в минуту по сравнению с дневным потоком.
------------------------------------------------------------------------------------------------------
Статью подготовил Гершевич Вадим Михайлович
(врач пульмонолог, торакальный хирург, кандидат медицинских наук).